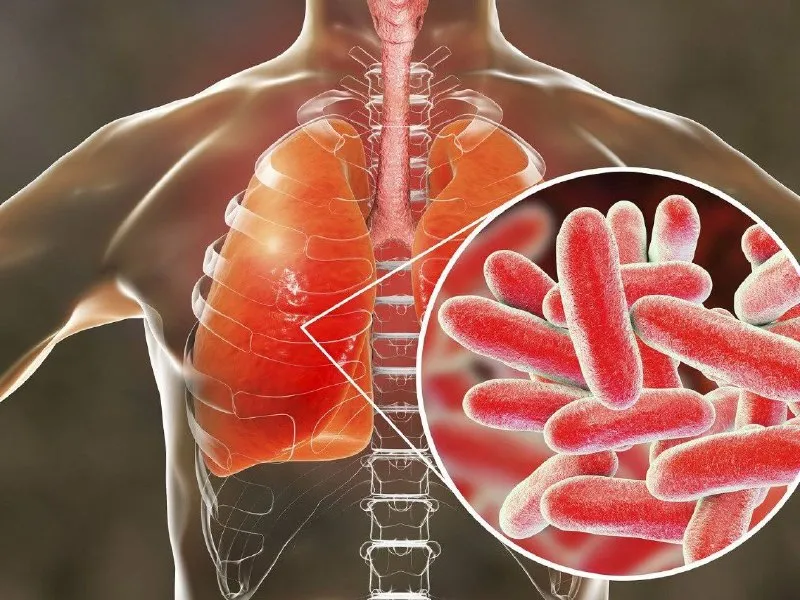
Finalmente se conoció cuál es el origen del brote de neumonía bilateral que provocó cuatro muertes y otras siete infecciones en Tucumán. La mayoría de los pacientes son personal de salud y tienen un escenario común: la clínica Luz Médica en San Miguel de Tucumán.
Tras los análisis del laboratorio ANLIS-Malbrán, la ministra de Salud de la Nación, Carla Vizzotti, informó hoy que “el agente etiológico causante del brote se llama Legionella y es una bacteria que se está tipificando. Es posible que sea una legionella neumófila”.
Durante una conferencia de prensa en la Casa de Gobierno de Tucumán, la funcionaria explicó que la bacteria “se transmite por vía inhalatoria, a través del agua, en relación a los sistemas de aire acondicionado o distintos tipos de manejo del agua”.
Los Centros para el Control y la Prevención de Enfermedades (CDC, por sus siglas en inglés) de Estados Unidos describen: “Luego de que la bacteria Legionella crece y se multiplica en el sistema de agua de un edificio, el agua que las contiene puede dispersarse en forma de gotitas lo suficientemente pequeñas como para que las personas las inhalen. Las personas pueden contraer la enfermedad del legionario o la fiebre de Pontiac cuando inhalan las gotitas que contienen las bacterias.
Tras la confirmación del origen de los casos de neumonía bilateral en Tucumán, el doctor Roberto Debbag, presidente de la Sociedad Latinoamericana de Infectología Pediátrica, señaló: “Habitualmente estos brotes ocurren por contaminación del agua en los refrigeradores centrales y lo que se produce es la aerolización en los diferentes lugares de un edificio, en este caso de de la clínica, de agua aerolizada con la bacteria”.
“Una vez que se había descartado COVID-19 o gripe A, todo indicaba que se trataba de Legionella, no existe otra bacteria que produzca este tipo de neumonía bilateral en el personal sanitario y en pacientes de una institución de salud”, amplió Debbag.
El médico infectólogo Ricardo Teijeiro explicó que “la Legionella es una bacteria que está en lugares húmedos, es muy común que se encuentre en los sistemas de aire acondicionado porque son lugares que condensan agua” y pueden contaminarse “si los filtros no son limpiados frecuentemente como corresponde o no tienen los filtros adecuados”.
“Por eso, si se contaminan el sistema de aire acondicionado, se enferma la gente que estuvo trabajando en ese lugar, en el espacio de ese circuito de aire donde se encuentra el agua contaminada. Pero no puede ir más allá, esto no puede producir una epidemia, se produce un foco local en ese lugar, pero no se contagia habitualmente de persona a persona”, subrayó Teijeiro.
La Organización Mundial de la Salud (OMS) advierte que la probabilidad de enfermedad depende de la concentración de Legionella en la fuente de agua, de la producción y dispersión de aerosoles, de factores relacionados con cada persona, como la edad o afecciones preexistentes, y de la virulencia de la cepa particular de Legionella que se trate.
Las bacterias viven y crecen en medios acuáticos a temperaturas comprendidas entre los 20 °C y los 50 °C (temperatura óptima: 35 °C). Las bacterias Legionella pueden sobrevivir y proliferar parasitando protozoos libres o dentro de las biopelículas que se forman en los sistemas de agua. Pueden causar infecciones en células humanas por medio de un mecanismo similar al que utilizan para infectar protozoos.
La infección también puede producirse por aspiración de agua o hielo contaminados, sobre todo en pacientes hospitalizados vulnerables, o por exposición del recién nacido durante los partos en el agua. No hay transmisión directa de persona a persona.
Síntomas
Legionelosis es un término genérico que abarca las formas tanto neumónicas como no neumónicas de infección por Legionella. La forma no neumónica (fiebre de Pontiac) es una enfermedad aguda de resolución espontánea que se manifiesta con síntomas similares a los de la gripe y remite generalmente al cabo de 2 a 5 días.
La enfermedad del legionario, la forma neumónica, tiene un periodo de incubación de 2 a 10 días (aunque en algunos brotes se han registrado periodos de hasta 16 días). Los síntomas iniciales son fiebre, pérdida de apetito, cefalea, malestar general y letargo. Algunos pacientes también refieren dolor muscular, diarrea y confusión.
La gravedad de la enfermedad va desde una tos leve hasta una neumonía con rápido desenlace fatal. La muerte ocurre por neumonía progresiva acompañada de insuficiencia respiratoria y/o conmoción e insuficiencia multiorgánica.
Si no se trata, la enfermedad del legionario generalmente se agrava en la primera semana. Al igual que ocurre con otros factores de riesgo que causan neumonía grave, las complicaciones más frecuentes de la legionelosis son insuficiencia respiratoria, conmoción e insuficiencia renal aguda y multiorgánica. La curación, que siempre requiere tratamiento antibiótico, suele ser completa, aunque puede requerir varias semanas o meses. En raras ocasiones, una neumonía progresiva grave o un tratamiento ineficaz pueden entrañar secuelas cerebrales.
La OMS señala que la tasa de mortalidad por legionelosis depende de la gravedad de la enfermedad, la idoneidad del tratamiento antimicrobiano inicial, el entorno en el que se contrajo la infección y diversos factores relacionados con el huésped (por ejemplo, la enfermedad suele ser más grave en pacientes inmunodeprimidos). En sujetos inmunodeprimidos no tratados, la tasa de mortalidad puede llegar a situarse entre un 40% y un 80%, aunque se puede reducir de 5% a 30% mediante un manejo de casos apropiado y en función de la gravedad de los signos y síntomas clínicos. En términos generales, la tasa de mortalidad oscila entre un 5% y un 10%.